Le retour de la rougeole : que faut-il savoir ?
- La rougeole : quelques rappels
- L’importance de l’immunité de groupe
- Une efficacité dépendante de multiples facteurs
- Le refus de la vaccination existe bel et bien
- La rougeole a l’image d’une maladie bénigne
- L’éradication de la rougeole, une arme politique
- La nouvelle santé publique est plus sociale
- Resensibiliser aux bienfaits de la vaccination
dossier 41.000. C’est le nombre de cas de rougeole répertoriés par l’OMS en Europe, au cours des six premiers mois de l’année 2018. La presse internationale tire la sonnette d’alarme : la maladie effectuerait un retour retentissant – on parle de deux fois plus d’infectés qu’en 2017, sept fois plus qu’en 2016.
Le sentiment anti-vaccin, qui s’est développé depuis la mise en relation, frauduleuse, du vaccin anti-rougeoleux avec l’autisme, par le gastroentérologue britannique Andrew Wakefield en 1998, aurait été aggravée par l’essor concomitant d’un monde branché et saturé de « fake news ». Cette conjonction aurait conduit à cette impressionnante résurgence. Une analyse qui mérite d’être interrogée, car la situation est plus complexe qu’il n’y paraît.
La rougeole : quelques rappels
CDC/Allison M. Maiuri, MPH, CHES
La rougeole, infection respiratoire virale, est la plus contagieuse des pathologies infectieuses : un primo-infecté contaminerait jusqu’à 20 individus. Son diagnostic précoce est délicat. D’autant plus que la pathologie infectieuse se rencontre de moins en moins dans les cabinets médicaux des pays développés depuis les années 1950-1960. Les éclosions restent néanmoins légion et la maladie un problème de santé publique majeur dans les pays du Sud, ce qui révèle le caractère globalisé de la maladie.
La rougeole a évolué dans un complexe processus de co-production avec son vaccin, ou plutôt avec ses vaccins – on recense des dizaines de produits et de marques de commerce depuis 1963, monovalents et combinés dont plusieurs versions de ROR/MMR (pour rougeole, rubéole et oreillons). Ceux-ci ont assurément fait fléchir davantage les courbes d’incidence tout en transformant la « première maladie », celle que l’on attrapait avant toutes les autres, en maladie d’adolescents et d’adultes qui n’ont pas eu l’occasion de rencontrer le virus à l’état sauvage.
L’importance de l’immunité de groupe
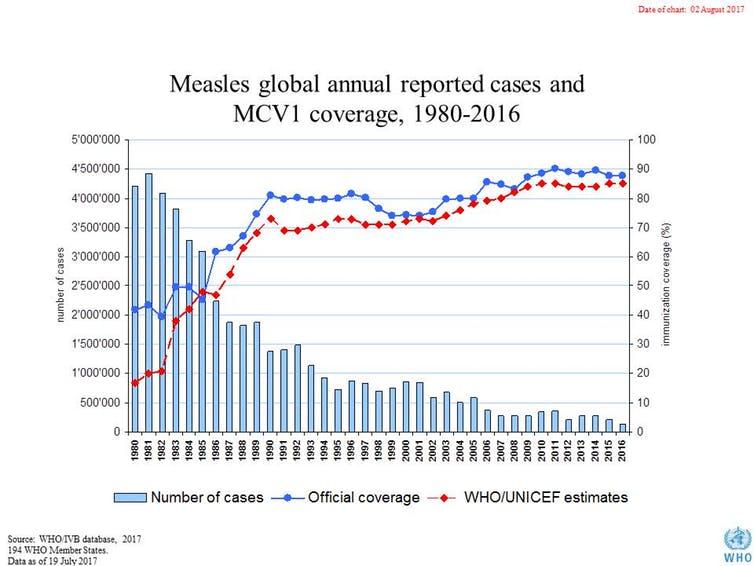
Pourquoi tant d’options vaccinales ? Une partie de la réponse se trouve dans le fait que, pour contrer une maladie comme la rougeole tout à la fois ultra-contagieuse et discrète, il faut disposer d’une arme biologique particulièrement efficace. Pour atteindre l’immunité de groupe (la « protection du troupeau »), un minimum de 95 % de vaccinés au sein d’une communauté donnée serait requis – contre 50 % lors d’une menace grippale par exemple.
Ce taux est difficile à atteindre. Il faut en effet composer non seulement avec l’efficacité théorique d’un produit – en conditions idéales de test – mais aussi pratique, à savoir mettre au point un protocole et un calendrier vaccinal optimaux et stables dans le temps.
En l’occurrence, si les premiers vaccins polyvalents utilisés à partir des années 1970 étaient jugés très efficaces, il a fallu se rendre à l’évidence dès la décennie suivante : une seule dose ne suffirait pas pour faire disparaître la maladie. Un apprentissage douloureux de la distance entre vaccination (l’acte qui consiste à injecter le produit) et immunisation (le fait d’être protégé contre une maladie), auquel l’industrie pharmaceutique et les gouvernements n’étaient pas forcément prêts… La première avait vendu l’évitement de la maladie à une injection ; les seconds envisageaient avec angoisse le coût supplémentaire d’une seconde dose, reculant le moment de l’introduire.
Une efficacité dépendante de multiples facteurs
L’efficacité pratique de la vaccination anti-rougeoleuse dépend en outre de la mise en place de politiques vaccinales adéquates et, là encore, soutenues. Il est à cet égard indéniable que la pandémie de 1989-1991, responsable de plus de 55 000 cas notifiés aux États-Unis seulement, surtout chez des enfants non vaccinés issus des communautés urbaines défavorisées et migrantes, est en partie due à la suppression des subventions pour les programmes publics de prévention vaccinale voulue par le président Républicain Ronald Reagan. Dans le même temps, de l’autre côté de l’Atlantique, l’Albanie subissait le contrecoup du délitement de l’URSS en matière de services essentiels de santé : le pays avait alors été touché de plein fouet, avec 130 000 personnes infectées (chiffre pour l'année 1989).
Les problèmes d’accessibilité géographique et économique à un vaccin de qualité diffèrent, mais ils s’additionnent pour laisser passer la rougeole entre les mailles d’un filet vaccinal imparfait. C’est encore le cas aujourd’hui : plus de la moitié des 41 000 touchés (23 000) se concentre dans une Ukraine aux taux de vaccination – à deux doses – alarmants (30 %) et au système de santé déliquescent.
Tout comme vaccination et immunisation peuvent, parfois, ne pas être synonymes, non-vaccination ne signifie pas forcément rejet actif, ostensible, de l’acte préventif…
Le refus de la vaccination existe bel et bien
Il n’est pas question de dire ici que le refus de la vaccination n’existe pas. Celui-ci a pris une grande variété de formes depuis les premiers usages du vaccin antivariolique, au tournant du XIXe siècle. Mais en aucun cas ce rejet de la vaccination ne constitue un mouvement uniforme et structuré.
Un chiffre mérite d’être rappelé : le refus de la totalité des vaccins concernerait probablement moins de 2 % de la population des pays industrialisés, une proportion stable depuis des décennies. Les tenants du rejet de la vaccination auraient plutôt tendance à faire des choix parmi les vaccins existants. Ces sélections vaccinales et leurs impacts sont plus difficiles à chiffrer et à établir, mais elles concernent assurément le vaccin anti-rougeoleux.
La rougeole a l’image d’une maladie bénigne
En 1998, au moment où Wakefield jette son pavé dans la mare, la rougeole est considérée par de nombreux parents comme une maladie bénigne. Et il en est ainsi depuis longtemps : on se plaint déjà de « l’apathie parentale » à son endroit au début du XXe siècle. À l’heure de la transformation de l’infection virale en maladie évitable par la vaccination (MEV) dans les années 1960, cette étiquette d’inoffensivité convainc également un certain nombre de médecins dont les connaissances en vaccinologie et en immunologie ne sont pas toujours au rendez-vous.
Elle se fera plus saillante encore à mesure qu’émergeront de nouveaux risques pathologiques susceptibles d’être jugés plus sérieux par les parents : asthme, allergies avant trouble de déficit de l’attention/hyperactivité (TDAH) et autisme. Le désintérêt de la population pour la vaccination anti-rougeoleuse contraste dès lors avec certaines postures de santé publique qui visent l’éradication de la maladie.
L’éradication de la rougeole, une arme politique
L’épidémiologue Alexander Langmuir, fondateur de l’Epidemic Intelligence Service (EIS) auprès des Centers for Disease Control and Prevention (CDC) américains, avouait lui-même en 1962 que la maladie n’était plus un tueur d’enfants en Occident. En revanche, elle grevait le dynamisme économique américain : les mères, qui commençaient à rejoindre le marché du travail, ne pouvaient plus se permettre de rester à la maison avec leur progéniture souffrante, d’où la nécessité de la faire disparaître. Promise pour 1967, l’éradication de la rougeole servait également de vitrine au triomphalisme scientifique américain, en pleine Guerre Froide.
Cette posture idéologique, discutable, a été contestée par l’OMS et plusieurs pays européens dont la Grande-Bretagne, la France et l’Italie où la vaccination anti-rougeoleuse oscillait dans les années 1980 entre 20 et 30 % des jeunes enfants.
À l’époque, en Grande-Bretagne puis aux États-Unis, les soupçons de toxicité du vaccin contre la coqueluche (composante du DTP) entraînent une judiciarisation des accidents vaccinaux alimentée par la vision d’une industrie pharmaceutique avide et dissimulatrice. Les réticences à l’endroit du vaccin contre l’hépatite B surviendront quant à elles au cours de la décennie suivante, après le scandale du sang contaminé, qui font douter, en France ou au Canada, de la bienveillance de l’État et de la probité de ses experts.
S’il est impossible de quantifier les refus de la vaccination qui découlent de ce genre de crise sanitaire, dans le cas précis de la rougeole, l’innocuité perçue de la maladie rencontre la dangerosité potentielle (dissimulée, diraient ses détracteurs) du produit biologique. Il ne s’agit pas forcément d’un manque de confiance en la science, mais plutôt en la façon dont elle est faite. Les autorités de santé publique ne sont alors plus capables de contrer ce scepticisme grandissant.
La nouvelle santé publique est plus sociale

Depuis les années 1970-1980 s’est peu à peu imposé un nouveau modèle préventif dans les sociétés bénéficiant des largesses de l’État Providence : la « nouvelle santé publique ». Celle-ci enjoint à une attention plus marquée envers les déterminants sociaux de la santé. On se penche désormais sur les méfaits du tabac et d’une mauvaise alimentation ; on valorise une promotion individualisée, voire internalisée, par tout un chacun, de la santé et de la prévention, censée soulager des systèmes publics de santé déjà sous pression budgétaire.
La rencontre entre la vaccination, une pratique presque désuète aux yeux de certains et forcément imposée d’en haut, le devoir d’observance citoyen et des parents davantage responsabilisés et éclairés, qui insistent sur leurs droits et ceux de leurs enfants, ne peut dès lors qu’être explosive. Ce conflit est le signe d’une inaudibilité croissante entre le pourvoyeur et le récepteur de bonne santé. Posture politique polymorphe, le refus de la vaccination est peut-être déjà le symptôme d’un contrat sanitaire en rupture imminente.
Wakefield serait ainsi moins l’initiateur d’une tendance postmoderne au relativisme et à l’individualisme que le cristallisateur d’une transformation des repères en matière de santé, à la fois à l’endroit des vaccins, des risques infectieux, de la prévention mais aussi de l’État et de la science. Les parents sceptiques, qui sélectionnent certains vaccins, ne sont pas forcément ces idiots égoïstes attirés par quelque forme de populisme sanitaire que l’on dépeint parfois.
Resensibiliser aux bienfaits de la vaccination
Globalisation des pathogènes, décennie de la vaccination décrétée par l’OMS, crainte de pandémies dévastatrices… Les politiques de préparation réclament à la fois une réactivation de l’objectif d’éradication, une hypercomptabilisation des cas de maladie infectieuses et une attention spécifique aux phénomènes de refus ou d’hésitation à la vaccination, dans toute leurs complexités.
Les conditions sont assurément réunies pour transformer le « retour de la rougeole » en un discours destiné à resensibiliser aux bienfaits de la vaccination, soutenu par le retour à l’obligation vaccinale s’il le faut. Mais est-ce la bonne stratégie ?![]()
► Laurence Monnais, professeur titulaire - histoire, Université de Montréal.
► La version originale de cet article a été publiée sur The Conversation.