Psoriasis : causes, symptômes, traitement
dossier
Voir aussi l'article : Psoriasis : les conseils pratiques au quotidien
Symptômes du psoriasis
Le psoriasis, du grec « psora », est une affection cutanée chronique non contagieuse. Des plaques rouges aux contours bien définis se forment sur la peau. Des croûtes (squames) blanc argenté recouvrent les plaques et forment une couche persistante en relief. Le psoriasis se présente surtout sur le cuir chevelu, les genoux et les coudes mais la poitrine, le dos et les membres sont aussi souvent impactés. Parfois, il se limite à quelques petites taches sur le corps, mais il peut aussi s'étendre sur de grandes surfaces de peau. Les ongles des orteils et des doigts peuvent également être affectés.
Il existe différentes formes de psoriasis. La forme plus courante et la plus typique est le psoriasis en plaques, aussi appelé psoriasis vulgaris. Il représente 80% des cas. Chez près de 30 % des patients atteints de psoriasis, les articulations sont également touchées. On parle alors de psoriasis artritis.
Voir aussi l'article : Psoriasis du cuir chevelu : symptômes et traitement
Psoriasis, une cause génétique ?
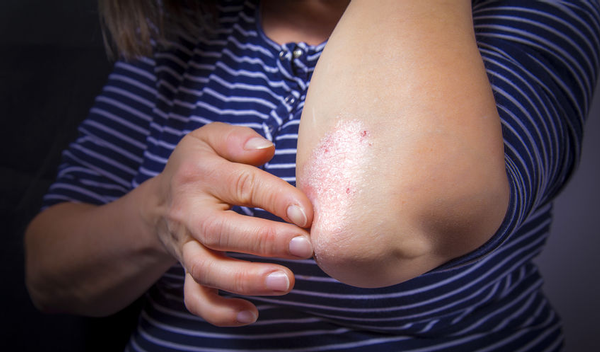
Le psoriasis est considéré comme une affection multifactorielle, c’est-à-dire une affection ayant plusieurs causes et déclencheurs. L’hérédité joue un rôle important. Dans 30% des cas, un autre membre de la famille présente la même affection.
Outre les prédispositions génétiques, différents facteurs peuvent déclencher un psoriasis : le stress peut le provoquer ou l’aggraver, une blessure, une infection ou des conditions climatiques particulières constituent d’autres causes connues. Les nouvelles taches de psoriasis peuvent survenir au niveau d’une blessure cutanée anodine comme un coup de soleil, une écorchure ou une petite intervention chirurgicale. On parle alors de phénomène de Koebner.
Voir aussi l'article : Psoriasis : les précautions au soleil
Maladie auto-immune ?
La cause précise du psoriasis n’est donc pas encore connue. On sait qu’elle est liée à un dérèglement du système immunitaire. On parle donc d’une maladie auto-immune. Dans le cas du psoriasis, le système immunitaire du patient réagit à ses propres tissus, en l'occurrence les cellules de la peau. Cela provoque des taches rouges et squameuses qui peuvent démanger, se crevasser ou saigner.
Les cellules d’une peau normale mûrissent en 28 à 30 jours puis se détachent, sans qu’on le remarque. En cas de psoriasis, la surstimulation du système immunitaire conduit les lymphocytes (les cellules de défense de notre système immunitaire) à libérer des substances qui entraînent une multiplication trop rapide des cellules cutanées, les kératinocytes. Les cellules mûrissent en 3 ou 4 jours et se déplacent vers la surface de la peau, où elles s’accumulent sous forme d’épaisses blessures rouges ou plaques.
Voir aussi l'article : Tout ce qu’il faut savoir sur les maladies auto-immunes
Causes d'une poussée de psoriasis
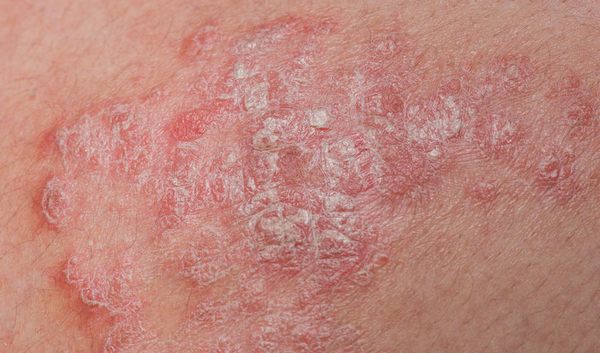
L'évolution du psoriasis est imprévisible. Elle évolue par poussées (apparition de plaques) suivies de périodes de rémission plus ou moins longues. La cause des poussées de psoriasis peut avoir plusieurs origines :
- Stress : Le stress peut affecter le système immunitaire et aggraver le psoriasis.
- Infections : les infections bactériennes ou virales peuvent déclencher une poussée de psoriasis.
- Lésions cutanées : les blessures cutanées, telles que les coupures ou les écorchures, peuvent entraîner l'apparition de nouvelles plaques de psoriasis (phénomène de Koebner).
- Tabagisme et alcool : Ces habitudes peuvent aggraver le psoriasis.
- Climat : Les climats froids et secs peuvent aggraver les symptômes du psoriasis.
- Médicaments : Certains médicaments peuvent également déclencher des poussées de psoriasis.
Voir aussi l'article : Psoriasis : peut-on se rendre dans une piscine publique ?
Lien entre psoriasis et arthrite
Le psoriasis peut affecter la peau mais aussi les articulations, conduisant à une maladie appelée arthrite psoriasique. Environ 30 % des personnes atteintes de psoriasis développent également des problèmes articulaires. Les symptômes de ce rhumatisme psoriasique comprennent des douleurs, des raideurs et des gonflements des articulations. Cette pathologie peut s’apparenter à d’autres formes d’arthrite, comme la polyarthrite rhumatoïde, mais présente des caractéristiques spécifiques liées au psoriasis.
Le psoriasis est-il contagieux ?
Le psoriasis n’est pas contagieux mais peu de personnes le savent. L’aspect de la peau constitue souvent un handicap pour les patients. Elle impacte l’image qu’ils ont d’eux-mêmes. Ils se sentent souvent exclus et seuls. La dermatose a des conséquences sur leurs occupations quotidiennes, leurs relations sociales, leur état physique et émotionnel ainsi que sur l’évolution du psoriasis. Le psoriasis peut donc avoir un impact majeur sur la qualité de vie des patients.
Voir aussi l'article : Dartre : taches roses ou rouges sur la peau qui deviennent blanches
Comment pose-t-on le diagnostic ?

Voir aussi l'article : Psoriasis de l'ongle : symptômes et traitement
Peut-on guérir du psoriasis ?
Quel traitement pour soulager le psoriasis ?
Il n’existe actuellement aucun traitement pour guérir définitivement le psoriasis. Toutefois, les médecins disposent de plusieurs solutions pour limiter et réduire les lésions cutanées provoquées par le psoriasis. Le traitement du psoriasis varie selon les personnes et la gravité des lésions, mais les objectifs du traitement sont toujours les mêmes : réduire l'inflammation et la desquamation, améliorer la qualité de vie du patient et prévenir les récidives.
Il existe essentiellement 4 approches thérapeutiques :
- Les traitements topiques (pommades, crèmes) sont généralement appliqués pour soulager les formes légères de psoriasis. Ils doivent être directement appliqués sur les zones de peau atteintes.
- La luminothérapie est utilisée dans les formes moyennes à sévères, c'est-à-dire lorsque de grandes zones de la peau sont touchées. L’effet bénéfique du soleil sur le psoriasis est connu depuis quelque temps et la luminothérapie artificielle reste un traitement de référence dans le psoriasis étendu. La luminothérapie consiste à traiter le psoriasis avec les rayons du soleil, notamment les UV. Ces thérapies ne sont efficaces qu’après plusieurs séances, qui se déroulent sous la surveillance d’un dermatologue.
- Les thérapies systémiques sont essentiellement utilisées dans les formes de psoriasis modérés à sévères qui touchent une grande partie de la surface cutanée. Ces thérapies agissent de manière systémique, soit sur l’ensemble du système immunitaire. Elles doivent donc être administrées par voie orale ou par injection. On a notamment recours aux rétinoïdes, à la ciclosporine et au méthotrexate.
- Il existe une nouvelle gamme de médicaments contre les formes sévères de psoriasis : les médicaments biologiques, qui agissent de manière très ciblée sur le système immunitaire.
Le traitement anti-TNF-a est une thérapie biologique qui a permis de réaliser d’énormes progrès dans le traitement du psoriasis. Il inhibe le fonctionnement de la protéine TNF-a. Le TNF-a joue un rôle dans le développement et la persistance des inflammations. On réserve toutefois cette option thérapeutique aux patients souffrant de psoriasis à plaques chronique moyen à sévère.
Les thérapies à base d’anti-TNF-a permettent de réduire rapidement l’intensité de l’inflammation et de prévenir de nouvelles poussées. Elles ont démontré leur efficacité dans le contrôle de l’inflammation ainsi que dans la résorption des plaques rouges et des épaississements.
Voir aussi l'article : La luminothérapie pour traiter les troubles psychologiques et cutanés
Sources :
www.uzleuven.be
www.mariamiddelares.be
www.umcutrecht.nl